Les différents types de SED
_
Le diagnostic
Le diagnostic pour la maladie d’Ehlers-Danlos sera établi selon deux circonstances :
- La maladie d’Ehlers-Danlos est connue dans la famille. Il faudra alors rechercher les signes apparentés au syndrome pour connaître les symptômes présents et juger leur importance avec les conséquences thérapeutiques qui en découlent.
- La maladie n’est pas connue dans la famille. Il faudra alors l’évoquer devant certains tableaux cliniques et l’identifier.
Sommaire :
Les tableaux évocateurs du SED
Le diagnostic des SEDh
Les critères de diagnostic
Le Protocole National de Diagnostic et de Soins (PNDS)
Les tableaux évocateurs du SED
Certaines circonstances doivent évoquer la maladie d’Ehlers-Danlos de manière systématique. Il s’agit de :
- Une luxation de la hanche
- Un pied bot à la naissance
- Des luxations répétées (épaule ou mâchoire notamment)
- Des ecchymoses fréquentes pour des traumatismes minimes
- Des vergetures en dehors d’une grossesse
- Des extrémités froides faisant penser à un syndrome de Raynaud
- Des crises de tachycardie
- De l’endométriose
- Un reflux gastro-oesophagien
- La constipation, les ballonnements
- Un syndrome abdominal très aigu sans explication
- Une crise de dyspnée intense (enfant ou adulte)
- Des pneumothorax récidivants
- Une crise dystonique avec contractures handicapantes…
Néanmoins, les circonstances les plus fréquentes sont :
- Un tableau asthéno-algique ne répondant pas aux thérapeutiques classiques
- Des désordres moteurs de type maladresse (heurt d’obstacles, lâcher d’objets…)
Dans le processus de diagnostic du SEDh, il est indispensable d’écarter toute autre pathologie pouvant être responsable de fatigues et douleurs chroniques. Pour cela, découvrez les diagnostics différentiels.
Le diagnostic des SEDh, à l’aide d’une méthode scientifique déposée à l’académie de médecine en mars 2017
Le contexte
Il n’existe pas de test biologique de certitude, il est alors préconisé de faire un diagnostic sur la clinique.
Les descriptions de cliniciens
Les descriptions des cliniciens Grahame, Bravo, Chopra, Bulbena ou encore Manicourt sont venues bouleverser les descriptions initiales et ont permis la construction d’une physiopathologie sur laquelle appuyer des thérapeutiques efficaces.
Ces descriptions, jointes à la découverte d’autres cas dans la famille de cette maladie héréditaire permettent un diagnostic de certitude en l’absence de test génétique qui n’existe pas dans la forme commune (soit 80 à 90 % des cas rencontrés).
Les deux symptômes historiques, s’ils sont fréquents, n’ont aucune incidence fonctionnelle : l’étirabilité cutanée excessive (73 %) et l’hypermobilité articulaire (96 %).
Les autres manifestations des SED
Les nombreuses autres manifestations handicapantes de la maladie ont longtemps été occultées ou considérées comme des comorbidités alors qu’elles contribuent largement, par leur diversité, au diagnostic. Ce sont les signes suivants :
- Douleurs multiples rebelles (93 %)
- Fatigue (95 %) et/ou troubles du sommeil (85 %)
- Troubles proprioceptifs moteurs (87 %)
- Dystonie (66 %)
- Fragilité cutanée (69 %)
- Désordres neurovégétatifs (76 %)
- Tendance hémorragique (83 %)
- Dysfonction respiratoire (79 %)
- Hypersensorialités cutanée (69 %), auditive (75 %), olfactive (71 %) et/ou
- vestibulaire (89 %)
- Troubles de la vision binoculaire (80 %)
- Troubles digestifs importants (70 %)
- Altérations bucco-dentaires importantes (70 %)
- Troubles vésico-sphinctériens (59 %)
- Dyspareunie (61 %), troubles obstétricaux (66 %)
- Troubles cognitifs (68 %) contrastant avec une intelligence nettement développée, troubles de l’affectivité et du comportement dont certains sont en lien avec le spectre autistique (des études sont en cours en collaboration avec la Salpêtrière).
Les femmes présentent bien plus de symptômes que les hommes. Elles constituent 80 % des patients pour les consultations dédiées à ce syndrome.
Le regroupement d’un faisceau de signes constituant un tableau clinique
Le but de la recherche médicale clinique est d’intégrer les moyens d’un diagnostic aussi sûr que possible.
Le médecin doit donc rassembler un “faisceau de signes”, selon la formule de Sydenham, qui représentera le “tableau clinique”. La reproduction de ces signes évocateurs permet de retrouver des patients ayant les mêmes signes et de décrire la maladie.
Depuis 20 ans et grâce à de nombreuses consultations (4 000), le GERSED rejoint d’autres cliniciens comme Grahame, Manicourt, Bulbena et Chopra.
Les signes retenus par ces auteurs et par nous-même sont très similaires.
Les données cliniques peuvent être confirmées par des signes fournis par les examens paracliniques (imagerie, biologie principalement).
Ces examens ne sont pas nécessaires dans le cas du syndrôme d’Ehlers-Danlos parce que le regroupement des signes cliniques est suffisamment évocateur et spécifique. Si d’autres cas de SED sont présents au sein de la famille, cela donne un argument supplémentaire de poids pour le diagnostic.
Ces outils diagnostiques existent et demandent simplement à être connus et complétés par exemple avec les troubles cognitifs.
La méthode de diagnostic
Dans une communication à l’Académie de médecine (Hamonet C., Brock I., Pommeret St., Pommeret S., Amoretti R., Baeza-Velasco, Metlaine A. Syndrome d’Ehlers-Danlos (SED) type III (hypermobile): validation d’une échelle clinique somatosensorielle (ECSS-62), à propos de 626 cas, Bull. Acad. Natle Méd., 2017, 201, n°2), le Professeur Hamonet et des médecins du GERSED, ont pu présenter une modélisation mathématique des données cliniques et démontrer leur spécificité grâce à une comparaison avec un groupe témoin de 826 sujets normaux et 206 patients non SED.
Ce travail confirme des données antérieurement déjà présentées au premier symposium international sur le Syndrome d’Ehlers-Danlos à Gand en septembre 2012.
En parallèle, l’observation clinique basée sur 2 577 patients diagnostiqués syndrome d’Ehlers-Danlos hypermobile. Une grille d’évaluation de 79 manifestations cliniques subjectives et objectives a été créée.
Ces signes ont été classés en 16 familles, puis en 6 axes majeurs en commençant par la notion de fragilité tissulaire et de dysproprioception, dans le but de simplifier la modélisation mathématique de l’échelle.
Les 6 axes principaux de la grille d’évaluation du SED
Ces 6 axes sont :
- Fragilité de la peau, des poils, des ongles et des dents
- Tendance hémorragique
- Problèmes proprioceptifs sensitifs et sensorimoteurs impliquant le contrôle respiratoire et la sensibilité
- Dysautonomie (fatigue, désordres digestifs et problèmes vésico-sphinctériens)
- Troubles de la perception au niveau des sens (audition, vision, olfaction, contrôle vestibulaire de l’équilibre)
- Troubles cognitifs.
C’est au médecin de quantifier chaque symptôme et signe d’examen lors de l’entretien avec le patient, selon une échelle de sévérité de Likert notée de 0 (absence) à 4 (très important).
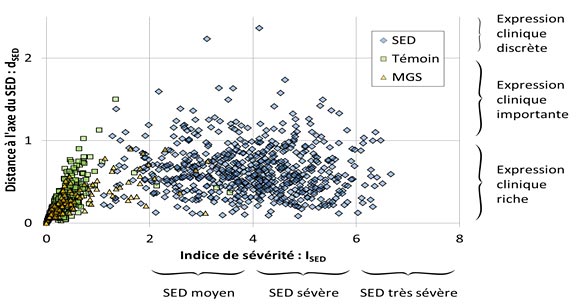
Pour valider cette échelle clinique, une étude a été menée sur 626 patients atteints de SEDh comparés à 826 témoins sains et 206 patients suivis pour une autre maladie que le SED.
L’intérêt de l’étude publiée “réside principalement dans sa capacité à mettre en évidence l’homogénéité du groupe de patients étudiés. Elle contraste avec l’hétérogénéité de l’expression clinique de la maladie” [Hamonet et al., 2017].
Plusieurs points sont particulièrement remarquables :
- Seuls 2 axes sur 6 (tendance hémorragique et troubles cognitifs) ne sont pas liés. Il est donc nécessaire d’explorer de manière plus précise les troubles cognitifs.
- 92,8 % des patients du groupe SED se trouvent dans la zone pathologique contre 0,4 % du groupe témoin et 2,9 % du groupe MGS ; cela permet de confirmer l’utilité de l’échelle dans le diagnostic du SEDh.
- “L’association de manifestations digestives, proprioceptives ou végétatives n’est pas liée au hasard. C’est un fait nouveau qui doit permettre de reconsidérer le concept de SED hypermobile et de l’élargir”.Echelle clinique somatosensorielle (ECSS) de Paris (2015)

Comparaison de l’expression symptomatique quantifiée de 636 patients SED versus 826 personnes en consultation de médecine du travail et 206 patients en soins primaires
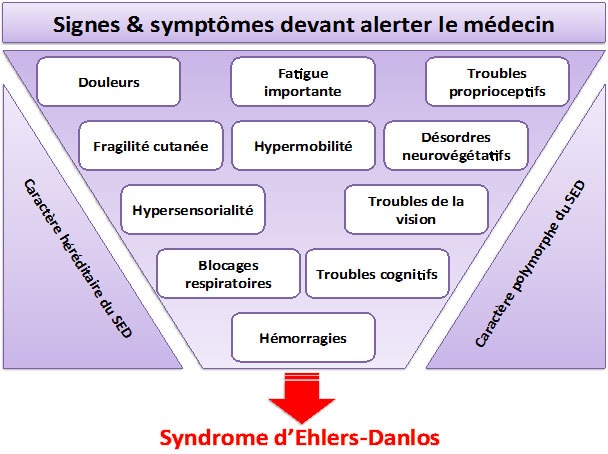
Les signes qui conduisent au diagnostic par leur regroupement
- Les douleurs, articulaires et/ou péri-articulaires, musculaires, génitales, abdominales, thoraciques, crâniennes (migraines) diffuses rebelles chroniques avec des crises intenses.
- La fatigue permanente (et souvent intense), handicapante au quotidien.
- Les troubles proprioceptifs du contrôle des mouvements : chocs avec des objets, maladresses, entorses, luxations ou subluxations articulaires, dystonie, difficultés à contracter les muscles et à contrôler les muscles respiratoires.
- L’hypermobilité articulaire, localisée (épaule, mains) ou plus diffuse. Elle peut diminuer avec l’âge et varie selon le degré de douleurs articulaires et de tensions musculaires. Pour autant, les patients atteints d’hypermobilité articulaire peuvent réaliser de belles performances sportives et il n’y a pas de lien avec des difficultés articulaires quelconques.
- Les rétractions de la nappe musculaire postérieure des membres inférieurs (fléchisseurs des genoux, triceps, muscles plantaires).
- La minceur et la fragilité de la peau : transparente, douce et veloutée, cicatrisant mal, siège de vergetures précoces ou très importantes, avec expositions aux décharges électriques, étirable.
- Les troubles vasomoteurs, particulièrement des extrémités (pieds froids faisant penser à une maladie de Raynaud).
- Le syndrome hémorragique (ecchymoses, épistaxis, gingivorragies, méno-métrorragies).
- L’hypersensorialité (auditive, olfactive, vestibulaire, cutanée, photophobie).
- Les problèmes digestifs (reflux, ballonnements, ralentissement du transit intestinal, fausses routes, dysphagie).
Toutes ces manifestations sont variables, chez la même personne atteinte et dans leur expression y compris chez les membres d’une même famille (même les vrais jumeaux).
La constatation de cas identiques, facilement retrouvée même si les manifestations cliniques diffèrent, signe le caractère héréditaire de la pathologie sans devoir recourir à un test génétique.
Néanmoins, la publication de cette échelle clinique ne ferme en rien la porte aux études génétiques.
Les critères de diagnostic des trois formes les plus courantes du SED (critères de “New York” 2017) : SED classique, SED vasculaire, SED hypermobile
Le SED classique – SEDc selon New-York (2017)
Mode de transmission : autosomique dominant
Critères majeurs :
- Hyperextensibilité de la peau et cicatrices atrophiques
- Hypermobilité Articulaire Généralisée (HAG) – mesurable grâce au score de Beighton et du « questionnaire en 5 points » (5PQ)
Critères mineurs :
- Ecchymoses « faciles »
- Peau douce et pâteuse
- Fragilité de la peau ou déchirure traumatique
- Pseudotumeurs des molluscoïdes
- Sphéroïdes sous-cutanés
- Hernie
- Plis épicanthiques
- Problèmes issus de l’hypermobilité articulaire (par exemple entorses, luxation/subluxation, douleurs, pied plat flexible)
- Antécédents dans la famille avec un parent du premier degré répondant à ces critères cliniques
Pour évoquer un SEDc, il faut :
Critère majeur 1 (peau hyperextensible et cicatrices atrophiques) + Critère majeur 2 (HAG) et/ou au moins 3 critères mineurs.
La confirmation par un test moléculaire (recherche de mutations COL5A1 et COL5A2) est obligatoire pour un diagnostic final.
Le SED hypermobile – SEDh selon New-York (2017)
Mode de transmission : autosomique dominant à expressivité variable
Base moléculaire inconnue
Le diagnostic du SEDh reste clinique car il n’existe pas encore de test génétique fiable. Cela reflète probablement l’hétérogénéité génétique dans le cadre du SED hypermobile.
De plus, la présentation du SEDh peut varier selon l’âge et le sexe.
Afin de réduire l’hétérogénéité et de faciliter la recherche des causes génétiques sous-jacentes au SEDh, les critères diagnostiques de New-York 2017 sont plus stricts que les critères de Villefranche.
Aucun test de laboratoire capable de confirmer ou d’infirmer le diagnostic n’existe à ce jour.
Le système de notation Beighton est utilisé comme méthode de dépistage. Néanmoins, il est reconnu que le sexe, l’âge, l’ethnie, la musculation, les exercices d’étirement et d’échauffement affectent toutes les Hypermobilités Articulaires (HA) et donc l’Hypermobilité Articulaire Généralisée (HAG).
Cependant, la surcompensation musculaire, les blessures et la chirurgie peuvent aussi bien provoquer une hypermobilité articulaire qu’une hypomobilité :
- La surcompensation musculaire, comme les ischio-jambiers tendus, peut avoir un effet sur le degré d’extension du genou et sur la flexion lombaire de façon négative
- Au contraire, les exercices d’étirement et de réchauffement ont un effet positif.
- Quant aux blessures, elles peuvent déstabiliser une articulation ou réduire le mouvement.
- La chirurgie peut également affecter une articulation. Par exemple, une fusion de la colonne au niveau des lombaires ne permettra pas une flexion vertébrale suffisante pour valider le score de Beighton.
Par conséquent, comme tout outil clinique, il y a une certaine subjectivité et il est important de ne pas remplacer le jugement du clinicien expérimenté. Le test de dépistage permet de normaliser les procédures de performance, il est donc admis de l’utiliser pour diagnostiquer le SEDh.
Pour les patients obtenant un score de Beighton inférieur, d’autres articulations sont souvent évaluées : l’ATM, l’épaule, la hanche, le pied, le poignet, la cheville et les autres doigts de la main.
L’augmentation de la dorsiflexion de la cheville et du poignet, l’augmentation de la rotation interne et externe de la hanche et le pes planus (pied plat) sont en corrélation directe avec le score de Beighton.
Le SED vasculaire – SEDv selon New-York (2017)
Mode de transmission : autosomique dominant
Critères majeurs :
- Antécédents dans la famille d’un SED vasculaire avec identification d’une mutation du gène COL3A1
- Rupture d’une artère à un jeune âge
- Perforation spontanée du côlon sigmoïde en l’absence de maladie diverticulaire (ou autre pathologie intestinale)
- Rupture de l’utérus lors du 3ème trimestre de grossesse en l’absence de césarienne précédente ou de lésions périnéales sévères
- Formation d’une fistule carotido-caverneuse sans précédent traumatisme
Critères mineurs :
- Ecchymoses non lié à un traumatisme identifié et/ou avec des localisations inhabituelles comme les joues et le dos
- Peau diaphane et fine à travers laquelle on voit bien le réseau veineux
- Aspect facial caractéristique
- Pneumothorax spontané
- Vieillissement prématuré de la peau des mains et des pieds
- Pied bot varus équin
- Luxation congénitale de la hanche
- Hypermobilité des petites articulations
- Rupture des tendons et des muscles
- Kératocône (déformation de la cornée)
- Récession gingivale et fragilité gingivale
- Varices avant 30 ans et sans avoir eu d’enfants (pour les femmes)
Pour évoquer un SED vasculaire :
Des antécédents de maladie, rupture ou dissection artérielle chez des personnes de moins de 40 ans, des antécédents de rupture inexpliquée du côlon sigmoïde ou de pneumothorax spontané avec d’autres signes compatibles avec le SEDv doivent mener à des études complémentaires pour écarter ou confirmer un SEDv.
Une combinaison des autres critères « mineurs » doit aussi mener à un dépistage du SEDv.
Des tests moléculaires sont indiqués en recherche de mutations COL3A1 ou COL1A1. L’absence de résultat n’exclut cependant pas le diagnostic.
Le Protocole National de Diagnostic et de Soins (PNDS) publié en juin 2020
Ce sont les critères de New York qui ont été retenus pour le Protocole National de Diagnostic et de Soins (PNDS) du SED. Vous pouvez télécharger le questionnaire avec les critères de diagnostic du SED au format Word ici.
Critère I : Le score de BEIGHTON
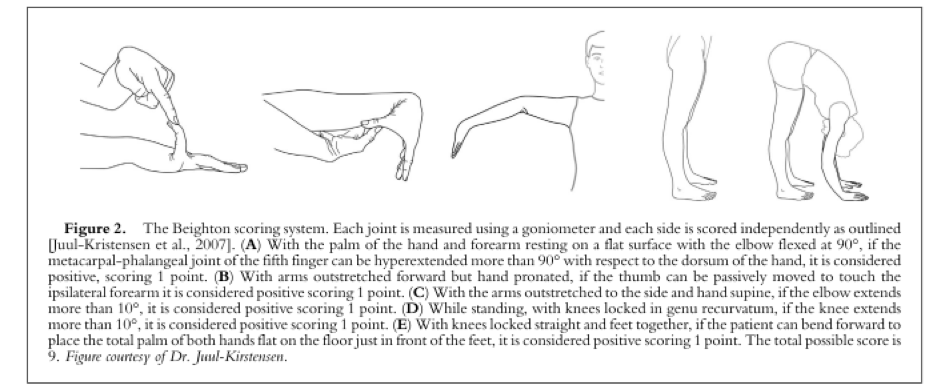
- Dorsiflexion passive de l’auriculaire au-delà de 90° – 1 point pour chaque main
- Apposition passive des pouces sur les fléchisseurs de l’avant-bras – 1 point pour chaque pouce
- Hyperextension du coude au-delà de 10° – 1 point pour chaque coude
- Hyperextension du genou au-delà de 10° – 1 point pour chaque genou
- Flexion du tronc vers l’avant avec les genoux complètement tendus de sorte que les paumes de main peuvent reposer à plat sur le sol – 1 point.
Le critère I est validé selon l’âge du patient :
- Enfants et prépubères : au moins 6/9
- 12 ans – 50 ans : au moins 5/9
- > 50 ans : au moins 4/9
S’il y a une perte de plus d’1 point au test de Beighton, le patient, en fonction de l’âge passera le questionnaire 5PQ positif (au moins 2 réponses positives sur 5 au Five-Point Questionnaire).
S’il y a une perte de plus d’1 point au test de Beighton en fonction de l’âge et si c’est justifié, il faudra considérer l’articulation temporo-mandibulaire, les épaules, les hanches, les pieds plats, les poignets, les chevilles et les autres doigts de la main.
Questionnaire 5 PQ [Hakim et Grahame, 2003]
Le patient doit obtenir au moins deux réponses positives pour valider le critère I :
- Pouvez-vous, ou avez-vous déjà pu, poser vos mains à plat sur le sol sans plier les genoux ?
- Pouvez-vous, ou avez-vous déjà pu, plier votre pouce pour toucher votre avant-bras ?
- Enfant, pouviez-vous vous contorsionner dans des positions non naturelles ou pouviez-vous réaliser le grand écart facilement ?
- Enfant ou adolescent, vous êtes-vous luxés plus d’une fois l’épaule ou le genou ?
- Considérez-vous avoir des articulations hyperlaxes ?
Critère II : La clinique générale et antécédents : A+B ou A+C ou B+C ou A+B+C
A. Signes cliniques : au moins 5/12
- Peau douce et veloutée
- Extensibilité cutanée modérée (entre 1, 5 et 2 cm)
- Stries atrophiques ou rougeâtres, vergetures
- Papules piézogéniques bilatérales au talon
- Hernie récurrente ou hernies multiples (inguinale, crurale, hiatale, ombilicale)
- Cicatrices atrophiques (au moins deux sites) (sans hémosidérine ou papyracée EDSc)
- Prolapsus (descente d’organes) du plancher pelvien, rectal ou utérin sans antécédents majeurs
- Dentition irrégulière ET palais haut ou étroit
- Arachnodactylie (signe du poignet de Walker des deux côtés ou signe du pouce de Steinberg des deux côtés)
- Rapport envergure sur taille d’au moins 1,05
- Prolapsus mitral léger ou plus important
- Dilatation de la racine de l’aorte avec score supérieur à +2
B. Antécédents familiaux de SEDh au premier degré (1 ou davantage)
C. Atteintes musculosquelettiques (au moins 1 point sur 3)
- Douleurs musculosquelettiques d’au moins deux membres, tous les jours et depuis plus de trois mois
- Douleurs diffuses depuis plus de trois mois
- Dislocation ou instabilité articulaire (sans traumatisme) : au moins 1 point sur 2 :
- Au moins trois dislocations de la même articulation OU au moins deux dislocations pour deux articulations différentes
- Instabilité d’au moins deux sites sans précédent traumatisme
Critère III. Critères d’exclusion (il faut 3/3)
- Peau hyperextensible type SEDc
- Autre maladie acquise ou héréditaire des tissus conjonctifs, auto-immune
- Autre anomalie génétique des tissus conjonctifs, chondrodysplasies.
Pour évoquer le SEDh, il faut :
- Critère I validé : score de Beighton positif ou -1 au score de Beighton avec 2 réponses positives au 5PQ
- Critère 2 validé : avec A+B ou A+C ou B+C ou A+B+C
- Critère 3 validé : 3/3
À l’heure actuelle, il est admis que tous les diagnostics posés avant la publication des critères de 2017 ne soient pas remis en cause. Exception faite si un patient décide de participer à une nouvelle recherche ou qu’il ait besoin d’être réévalué pour une autre raison.
« Les informations fournies sur le site gersed.org sont destinées à améliorer et non à remplacer, la relation directe entre le patient (ou visiteur du site) et les professionnels de santé. »
Vous voulez nous soutenir ?
_

